- "Ich habe eine schwache Blase."
- "Meine Blase macht, was sie will."
- "Oft habe ich Angst: Werde ich es bis zur Toilette schaffen?"
- "Ich gehe nie an einer Toilette vorbei!"
- "Nachts lässt mir meine Blase keine Ruhe."
- "Ohne Einlagen traue ich mich nicht aus dem Haus."
- "Das kommt ganz unvermittelt: Plötzlich muss ich ganz dringend."
Kommt Ihnen das bekannt vor?
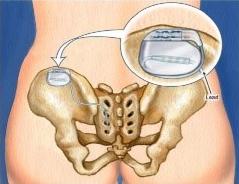
Dann könnte bei Ihnen eine Dranginkontinenz (auch bekannt als Reizblase, überaktive Blase) vorliegen.
Unter dem Begriff Dranginkontinenz versteht man einen sehr starker Harndrang, der dazu führt, dass die Patientin den Urin nicht bis zum Erreichen der Toilette halten kann, oder der zum unkontrollierbarem Urinverlust führt.